С.В. Ключарева1, В.И. Ноздрин2, К.С. Гузев2, А.В. Карпова2,3
1ФГБОУ ВО «Северо-Западный государственный медицинский университет имени И.И. Мечникова» МЗ РФ, 191015, Россия, г. Санкт-Петербург, ул. Кирочная, д. 41
2АО Фармацевтическое научно-производственное предприятие «Ретиноиды», 143983, Россия, Московская обл., г. Балашиха, ул. Свободы (Керамик мкр-н), д. 1А, офис 404
3 Российский университет дружбы народов, кафедра дерматовенерологии и косметологии, 117198, Россия, г. Москва, ул. Миклухо-Маклая, д. 6
Резюме
Установлена высокая заболеваемость микозом стоп в сочетании с гипергидрозом в группе от 18 до 55 лет (32–40 %). В возрасте старше 55 лет заболевание встречалось реже (21,5 %, р < 0,05). На фоне применения «Сертамикола»® с назначением препаратов «Уродерм» и «Формагель»® удавалось добиться более высокой эффективности комплексной терапии микоза стоп (97 %) в отличие от пациентов, не получавших терапию по поводу гипергидроза, где эффективность лечения составляла лишь 51,4 %. Установлено значительное улучшение качества жизни по критерию Dermatology Life Quality Index (83 %). В 97,2 % случаев пациенты позитивно оценили результаты лечения и выразили готовность к его продолжению.
Ключевые слова: микоз стоп, гипергидроз, «Сертамикол»®, «Формагель»®, «Уродерм».
Введение
За последние десятилетия микозы стали важной клинической проблемой. По данным ВОЗ, около 1/3 населения Земли страдает грибковыми заболеваниями. В некоторых странах грибковыми инфекциями поражено до 40 % населения. Для микоза стоп (МС) характерно хроническое течение болезни. Обострения и экссудативные клинические проявления присущи больным молодого и зрелого возраста. Однотонное течение по «сухому типу» – пациентам пожилого и старческого возраста. Наряду с неприятными внешними проявлениями, МС и онихомикозы отрицательно влияют на качество жизни людей и приводят к серьезным психосоциальным и физическим расстройствам. Больные стесняются внешнего вида кожи, испытывают чувство боязни передачи инфекции окружающим. Все это может привести к стрессовым ситуациям, неуверенности в себе, депрессии, изоляции, проблемам внутри семьи [1].
Многие авторы отмечают, что «эпидермофития – болезнь цивилизации», проводя параллель между «цивилизованностью» страны и широтой распространения микоза. При этом хорошие бытовые условия, доступность частого мытья в душевых и т. п., на фоне высокой посещаемости тренажерных залов и фитнес-центров (т. е. мест, где нередко передается эпидермофития), не всегда являются показателем высокой санитарной культуры человека и скорее свидетельствует о необходимости рациональной, плановой профилактики этого заболевания [2, 3, 4].
Дерматомикозы представляют интерес не только в силу разнообразия возбудителей и вызываемой ими клинической картины, но и своей склонностью к распространению, обусловленной высокой контагиозностью возбудителей. Попадание грибов на поверхность кожного покрова приводит к внедрению их в роговой слой. Последнее облегчается наличием микротравм и мацерации. Размножение патогенных грибов происходит посредством спор, которые более устойчивы к неблагоприятным условиям развития этих микроорганизмов. Даже по истечении длительного срока споры могут прорастать и образовывать новый мицелий. Колонии грибов лучше растут в слабокислой среде. Такую среду создает влага, поэтому заражение микозом стоп чаще всего происходит в банях и бассейнах. В связи с этим особое внимание следует уделять устранению повышенной влажности стоп [5, 6].
Для профилактики рецидивов заболевания необходимо уменьшать влажность кожи стоп при ношении обуви [7, 8]. Для предупреждения микозов важны прочная обувь, частая смена носков, в особенности в теплое время года. После мытья межпальцевые складки следует вытирать вручную. Также рекомендуется использовать подсушивающие средства; можно применять противогрибковые порошки (например, миконазол), делать ванночки с раствором Бурова или 20–25 % раствором хлорида алюминия на ночь 1–2 раза в неделю [9, 10].
В отечественной литературе традиционно выделяют следующие формы МС: (1) межпальцевая/интертригинозная, (2) подошвенная/сквамозная, (3) дисгидротическая и (4) острая язвенная. Эффективность лечения МС напрямую зависит от особенностей клиники заболевания: формы микоза, топики и распространенности процесса, поражения ногтевых пластинок, наличия микосенсибилизации, сопутствующих осложнений (вторичной пиодермии, микотической экземы и др.), переносимости препаратов [11, 12, 13]. Одним из новых противогрибковых соединений является сертаконазол, отличающийся широким спектром действия, фунгицидностью и противовоспалительным эффектом. Накопленный доказательный опыт использования сертаконазола свидетельствует о его высокой эффективности в терапии основных форм дерматофитии, превосходящей эффективность многих широко распространенных антимикотиков. Удельный вес публикаций, посвященных терапии дерматомикозов, наибольший у сертаконазола (препарат «Сертамикол»®) [14, 15, 16].
Наименее опасным является применение наружных противогрибковых средств, хотя при этом часто наблюдаются рецидивы, требующие продолжения терапии. Для лечения кератодермий описаны успешные примеры использования препаратов с мочевиной, но, поскольку они еще недостаточно многочисленны, поиск оптимальных путей решения этой задачи остается актуальным. В этом отношении перспективным является применение отечественного препарата «Уродерм», который по своим характеристикам близок к представлению об идеальном средстве для лечения и профилактики гиперкератоза. Препарат «Уродерм» – мазь для наружного применения на водоэмульсионной основе, содержащая 30 % мочевины и обладающая кератолитическим действием. Она смягчает и увлажняет кожу, повышая ее эластичность. Эмульсионная основа мази легко впитывается, способствуя размягчению кератина. В отличие от различных косметических средств с мочевиной мазь «Уродерм» – лекарственный препарат с доказанным фармакологическим эффектом, производится из компонентов фармакопейного качества [17, 18].
При МС, сопровождающемся потливостью (без аллергизации, острого воспаления, эрозирования и трещин), возможно применение препаратов с водным растворов формальдегида 0,5–1 % и формалиновым спиртом. Более мягко действуют составы с гексаметилентетрамином (10–50 % присыпки, 5–10 % мази). В последнее время широко стал применяться препарат «Формагель»®. Он содержит формальдегид (100 мг соответствует 37 мг формальдегида) и вспомогательные вещества: метилцеллюлозу водорастворимую и воду очищенную – до 1 г. Препарат оказывает дезодорирующее и дезинфицирующее действие. Формальдегид обладает способностью подавлять функцию потовых желез независимо от типа их секреции. Лекарственная форма в виде геля обеспечивает лучшее проникновение действующего вещества в выводные протоки и концевые отделы потовых желез [19].
Цель исследования: изучить эффективность применения препаратов «Формагель»® и «Уродерм» у пациентов с МС в сочетании с гипергидрозом.
Задачи
- Оценить переносимость препаратов «Формагель»® и «Уродерм» у пациентов с МС в сочетании с гипергидрозом.
- Установить изменение качества жизни у пациентов с МС в сочетании с гипергидрозом после применения комплексной терапии и в группе сравнения.
- Измерить продолжительность клинической ремиссии у пациентов, применяющих препараты «Формагель»® и «Уродерм», и в группах сравнения.
Материалы и методы
Исследование выполнено на клинической базе ФГБОУ ВО «Северо-Западный государственный медицинский университет имени И. И. Мечникова» МЗ РФ (Россия, г. Санкт-Петербург). Лекарственные препараты «Формагель»® и «Уродерм» предоставлены АО Фармацевтическое научно-производственное предприятие «Ретиноиды» (Россия, Московская обл., г. Балашиха).
В исследуемую группу отбирали пациентов с наличием информированного согласия: мужчин и женщин в возрасте 25–65 лет в количестве 70 человек с МС, положительными результатами лечения, подтвержденными прямой микроскопией с применением 10 % раствора КОН и/или посева на среду Сабуро, с выявлением T. Rubrum, либо T. Interdigitale. Клинически МС выражался шелушением, воспалительной реакцией в очагах поражения, проявляющейся эритемой или застойно-гиперемированной инфильтрацией, экссудацией, умеренной лихенификацией, гиперкератозом. Поражение могло захватывать межпальцевые складки, пальцы, боковые поверхности и тыл стоп. Заболевание сопровождалось мацерацией, обрывками отслаивающегося эпидермиса. К заболеванию нередко присоединялись эрозии, трещины, зуд, жжение, иногда болезненность (рис. 3в, 4а, 4б). Продолжительность заболевания – до 1 года – имели 40,9 % больных, до 2 ле т – 32,4 %, до 4 лет – 9,5 % и более 5 лет – 17,2 %. Ранее терапию получали 46 (65,7 %) пациентов. У многих из них были зарегистрированы рецидивы: у 36,3 % больных, лечившихся препаратами из группы азолов, у 34,4 % – аллиламинов, у 11,8 % – нафтифинов и у 17,5 % – препаратами из других групп (серная мазь, хлорнитрофенол, микосептин).
Критерии исключения
- Налич ие в анамнезе аллергических реакций на мочевину и формальдегид.
- Общее тяжелое состояние пациента, обусловленное соматической патологией, не позволяющее соблюдать режим, предписанный дизайном исследований.
- Отсут ствие готовности к сотрудничеству.
- Невоз можность соблюдать условия протокола.
- Пацие нты, нуждающиеся в лечении системными антимикотиками (в том числе и больные онихомикозами).
- Дети до 18 лет.
- Беременные и кормящие грудью.
Отработаны критерии включения больных в исследование: больные с МС, в том числе при неэффективности предыдущего лечения, с минимальным поражением ногтевы х пластинок, когда клинический индекс оценки тяжести онихомикозов, разработанный А.Ю. Сергеевым (1999 г.), позволя л проводить только местную терапию [15]. Отбор пациентов проводился с учетом наличия гипергидроза, который определ ялся по пробе Минора, либо по йод-крахмальному тесту. Пятна пота диаметром до десяти сантиметров указывали на легкую, от десяти до двадцати – на умеренную, более двадцати сантиметров – на выраженную степень гипергидроза. Обнаруженную при пробе Минора площадь гипергидр оза обозначали маркером, после этого к рахмальный слой убирали с помощью спирта или иного антисептика (табл. 1, 2).
Таблица 1. Распределение пациентов с микозом стоп по степени выраженности гипергидроза
| Диагноз |
Степень выраженности (кол-во пациентов в %) |
| Легкая |
Умеренная |
Выраженная |
| Гипергидроз |
14 (20 %) |
20 (28,5 %) |
36 (51,5 %) |
Таблица 2. Распределение пациентов с различными формами микоза стоп по степени выраженности гипергидроза
| Диагноз |
Степень выраженности (кол-во пациентов в %) |
| Легкая |
Умеренная |
Выраженная |
| I |
II |
I |
II |
I |
II |
| Интертригинозная |
0 |
0 |
1 |
1 |
10 |
10 |
| Сквамозная |
1 |
0 |
2 |
3 |
11 |
11 |
| Дисгидротическая |
0 |
0 |
2 |
3 |
6 |
5 |
| Острая |
0 |
0 |
0 |
1 |
2 |
1 |
| Всего: |
1 |
0 |
5 |
8 |
29 |
7 |
В испытании использовано рандомизированно е контролируемое исследование, при кот ором были сформированы две группы: основная, состоящая из 35 человек, где применяли изучаемое терапевтическое вмешательство, и группа сравнения из 35 человек, которым проводилось лечение только кремом «Сертамикол»®. Препарат втирали 2 раза в день (утром и вечером) в течение 1 мес. Выбор срока лечения обусловлен рекомендациями инструкции по медицинскому применению препарата, данными анамнеза (высокая частота неэффективности предшествующей терапии), существующей мировой практикой использования «Сертамикол»® [20]. Лечение осложнени й МС проводилось по единой схеме. При наличии экссудативных проявлений везикулы, пузыри, пустулы «тушировали» раствором Бетадина, обладающим антимикотическим эффектом. При наличии аллергического дерматита утром использовали комбинированный топический кортикостероид – «Кандидерм»®, на ночь – «Сертамикол»®. Всем больным разъясняли необходимость дезинфекции обуви и тактику ее проведения.
Для достоверности исследования была проведена стандартизация всех основных показателей. За стандарт принимали группы сравнения I и II. Все обследованные пациенты в обеих группах были разделены на пропорциональное количество по формам МС, продолжительности болезни, возрасту, профессии. Сравнение проводилось между одинаковыми группами больных.
Схема назначения
Группа сравнения I – 35 человек. При гиперкератотических формах грибковых заболеваний (в том числе после устранения экссудативных проявлений) мазь «Уродерм» наносили за 20–30 минут до применения противогрибковых наружных средств. Затем наносили крем Сертамикол® 2 раза в день, в течение 30 дней. Также на кожу стоп с первого дня лечения наносили гель «Формагель»® на 30 минут, затем смывали; процедуру повторяли 1 раз в 7 дней. Контрольные осмотры – на 1-й, 14-й, 30-й дни лечения. Контрольный посев и определение влажности кожи – через 30 дней. Далее наносили «Формагель»® 1 раз в 2 недели – до 3 месяцев. Контрольный посев и определение влажности кожи – через 3 месяца.
Группа сравнения II – 35 человек. Наносили только крем «Сертамикол»® ежедневно в течение 30 дней. Контрольные осмотры – на 1-й, 14-й, 30-й дни. Контрольный посев и определение влажности кожи – через 30 дней и через 3 месяца.
В качестве критериев эффективности были выбраны длительность сохранения антиперспирантного эффекта (в днях), которую регистрировали на основании отсутствия окрашенных зон в пробе Минора, а так же динамика изменения дерматологического индекса качества жизни.
Статистическую обработку проводили с применением методов параметрического и непараметрического анализа (программы «Excel» и/или «Statistica 6.0»). Для сравнения качественных, количественных и полуколичественных признаков использовали критерии c2 и Вилкоксона–Манна–Уитни. Данные представляли в виде абсолютных или относительных величин. Разница значений считалась значимой при p < 0,05 (доверительный интервал на уровне 95 %).
Результаты
Структура заболеваемости МС в сочетании с гипергидрозом коррелировала с возрастом больных (табл. 3).
Таблица 3. Распределение пациентов с различными формами микоза стоп в сочетании с гипергидрозом в зависимости от возраста
| Клиническая форма |
от 18 до 35 лет |
от 35 до 55 лет |
старше 55 лет |
| Интертригинозная |
8 |
8 |
6 |
| Сквамозная |
12 |
7 |
9 |
| Дисгидротическая |
7 |
9 |
0 |
| Острая |
0 |
4 |
0 |
| Всего: |
27 – 38,5 % |
28 – 40 % |
15 – 21,5 % |
Обращает на себя внимание тот факт, что заболеваемость МС в сочетании с гипергидрозом в возрастных группах от 18 до 35 лет (38,5 %) и от 35 до 55 лет (40 %) была значительно выше, чем в возрасте старше 55 лет (21,5 %; р < 0,05). Среди пациентов преобладали мужчины – 65,7 %. Оценка эффективности лечения в разных группах с учетом клинической формы МС показала отсутствие отличий в скорости разрешения высыпаний. Через 2 недели улучшение достигнуто у 24,6 % больных со сквамозной формой, 24,1 % – интертригинозной, 26,3 % – дисгидротической и 25 % – острой (табл. 4).
Таблица 4. Эффективность лечения пациентов с различными формами микоза стоп в сочетании с гипергидрозом в зависимости от сроков терапии
| Клиническая форма МС в группах сравнения (количество пациентов) |
Количество пациентов с улучшением клиники |
| Через 2 недели |
Через 1 месяц |
| I и II – 70 |
I – 35 |
II – 35 |
Интертригинозная – 22
(I – 11, II – 11) |
5 – 24,1 % |
10 – 90,9 % |
6 – 54,5 % |
Сквамозная – 28
(I – 14, II – 14) |
7 – 24,6 % |
14 – 100 % |
7 – 50 % |
Дисгидротическая – 16
(I – 8, II – 8) |
4 – 26,3 % |
8 – 100 % |
5 – 62,5 % |
| острая – 4 (I – 2, II – 2) |
1 – 25 % |
2 – 100 % |
0 – 0 % |
| Всего: |
17–24,8 % |
34–97 % |
18–51,4 % |
Через 1 месяц выздоровление наступило практически у всех больных I группы – 97 % и лишь у 51,4 % пациентов, не получавших терапию препаратами «Уродерм» и «Формагель»®.
Изменения со стороны влажности кожи представлены в табл. 5.
Таблица 5. Длительность антиперспирантного действия геля «Формагель»®
| Диагноз: гипергидроз (всего) |
Кол-во пациентов в зависимости от длительности эффекта (дней) |
| 2 дня |
3 дня |
5 дней |
7 дней |
| Легкий |
1 |
|
|
|
1 |
| Умеренный |
5 |
|
|
|
5 |
| Выраженный |
29 |
|
5 |
8 |
16 |
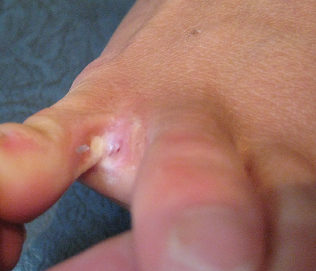
Рис. 1а. Пациент К., 28 лет, интертригинозная форма
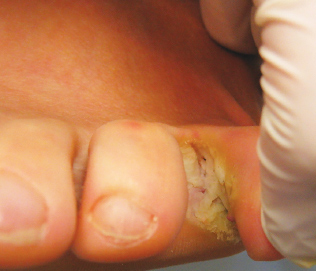
Рис. 1б. Пациент А., 29 лет, интертригинозная форма
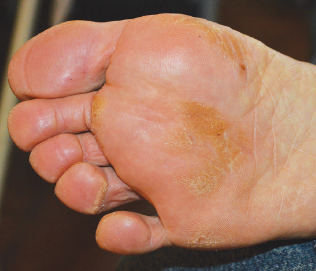
Рис. 2а. Пациент С., 32 года, сквамозная форма
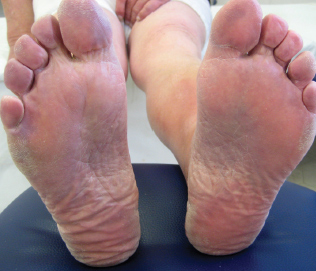
Рис. 2б. Пациент М., 42 года, сквамозная форма
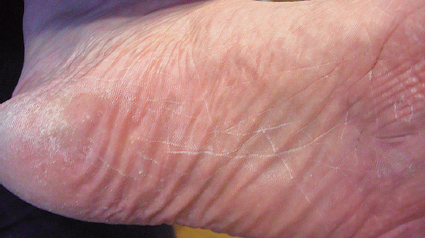
Рис. 2в. Пациентка Л., 63 года, сквамозная форма
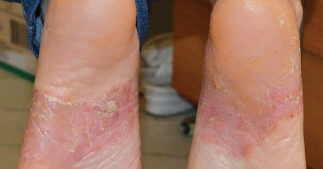
Рис. 3а. Рис. 3а. Пациент К., 27 лет, дисгидротическая форма
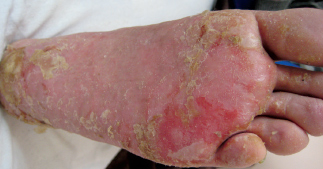
Рис. 3б. Пациент Е., 32 года, дисгидротическая форма
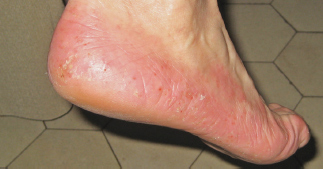
Рис. 3в. Пациент С., 38 лет, дисгидротическая форма
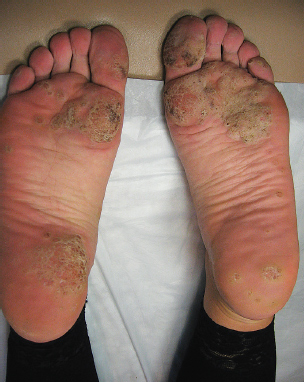
Рис. 4а. Пациентка И., 33 года, дисгидротическая форма, сопутствующие подошвенные бородавки до лечения
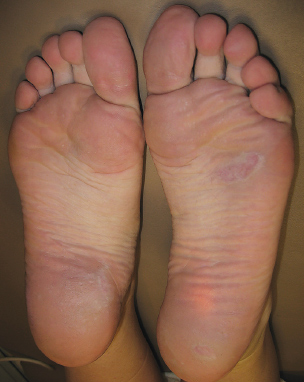
Рис. 4б. Пациентка И., 33 года, через 3 месяца после лечения: крем «Сертамикол»® 2 раза в день, мазь «Уродерм» наносили за 20–30 минут до противогрибкового препарата. Также наносили на кожу стоп с первого дня лечения «Формагель»® на 30 минут, затем смывали, процедуру повторяли 1 раз в 7 дней. Терапия длилась в течение 1 месяца
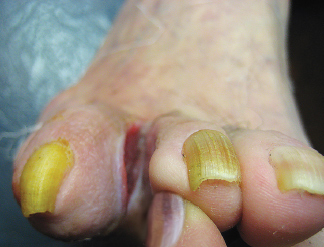
Рис. 5. Пациент А., 33 года, острая форма (язвенная)
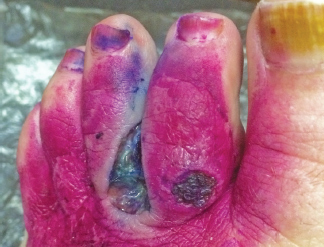
Рис. 6а. Пациентка Т., 53 года, острая форма (язвенная). Из анамнеза – заболевание началось остро, в течение года лечилась амбулаторно и стационарно, но без эффекта. Поражение симметричное в области верхних и нижних конечностей
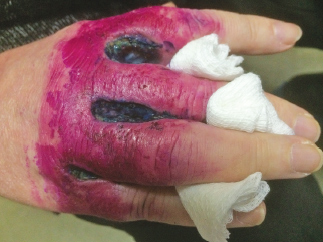
Рис. 6б. Пациентка Т., 53 года, острая форма (язвенная), до лечения. Назначена терапия согласно исследованию. Дополнительно: отменён раствор фукарцина, на язвы назначен крем «Дермалибур»
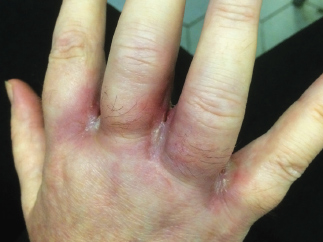
Рис. 6в. Пациентка Т., 53 года, через 1 месяц после лечения. Отмечается рубцевание всех язв в межпальцевых складках
Таблица 6. Оценка потребительских качеств препарата «Формагель»®
| Субъективные замечания |
Группа сравнения |
| I (n = 35) |
| Да |
Нет |
| Наличие побочных эффектов |
8 – (22,8 %) |
27 – (77,2 %) |
| Удобство применения |
33 – (94,3 %) |
2 – (5,7 %) |
| Наличие дополнительных пожеланий |
2 – (5,7 %) |
33 – (94,3 %) |
| Удовлетворенность результатами терапии |
34 – (97,2 %) |
1 – (2,8 %) |
| Готовность к продолжению терапии |
34 – (97,2 %) |
1 – (2,8 %) |
При сравнительном анализе потребительских свойств препарата «Уродерм» (табл. 7) пациенты в 94,3 % случаев акцентировали внимание на наличии незначительного зуда кожи стоп. Существенно реже, лишь в 3 случаях (8,6 %), предъявляли претензии к неудобству применения препарата. Объективно реже – в 2 случаях (5,7 %) – изъявляли дополнительные пожелания во время лечения. В 97,2 % случаев пациенты позитивно оценивали результаты терапии и выражали готовность к ее продолжению в прежнем объеме.
Таблица 7. Оценка потребительских качеств препарата «Уродерм»
| Субъективные замечания |
Группа сравнения |
| I (n = 35) |
| Да |
Нет |
| Наличие побочных эффектов |
2 – (5,7 %) |
33 – (94,3 %) |
| Удобство применения |
32 – (91,4 %) |
3 – (8,6 %) |
| Наличие дополнительных пожеланий |
2 – (5,7 %) |
33 – (94,3 %) |
| Удовлетворенность результатами терапии |
34 – (97,2 %) |
1 – (2,8 %) |
| Готовность к продолжению терапии |
34 – (97,2 %) |
1 – (2,8 %) |
Был проведен сравнительный анализ качества жизни у пациентов в группах сравнения: I группа – 35 больных с гипергидрозом и МС, получавшие терапию от гипергидроза препаратами «Уродерм» и «Формагель»®; II группа – 35 больных с гипергидрозом и МС, не получавшие лечение по поводу гипергидроза.
Детальный анализ ДИКЖ (табл. 8), проведенный по основным разделам, показал наличие клинически значимых различий в оценке качества жизни до и после лечения абсолютным большинством пациентов в обеих группах. Выявлены различия в оценке степени влияния на этот показатель метода терапии. Так, если участники I группы существенно изменили свое отношение к нему (средний балл до и после лечения составил 2,1 ±0,8 и 0,1 ±1,1 соответственно), то у пациентов II группы можно констатировать незначительные позитивные сдвиги в оценке влияния терапии на качество их жизни (2,3 ±0,7 балла – до лечения и 1,2 ±0,5 балла – после лечения). У пациентов в обеих группах зарегистрировано статистически значимое снижение совокупного показателя качества жизни после проведенной терапии: в I группе с 15,8 ±1,0 балла до 2,7 ±0,6 балла (p < 0,05); во II группе – с 14,1 ±1,2 балла до 5,6 ±0,4 балла (p < 0, 001), что можно интерпретировать как значительное улучшение качества жизни по критерию ДИКЖ (83 %) у больных в I группе и незначительное (39,7 %) – у больных во II группе.
Таблица 8. Анализ влияния использованного метода терапии на качество жизни пациентов по группам
| Разделы |
Вопросы |
Группа наблюдения |
| I (n = 35) |
II (n = 35) |
| до |
после |
до |
после |
| Симптомы и ощущения |
1 и 2 |
2,9±1,1 |
0,6±0,2 |
2,1±1,8 |
1,1±0,7 |
| Ежедневная деятельность |
3 и 4 |
2,7±1,3 |
0,4±0,4 |
1,9±1,7 |
0,7±0,3 |
| Отдых (досуг) |
5 и 6 |
2,6±1,2 |
0,8±0,4 |
2,5±1,3 |
0,9±0,3 |
| Работа и учеба |
7 |
2,4±0,9 |
0.4±0,5 |
2,4±0,6 |
0,9±0,2* |
| Межличностные отношения |
8 и 9 |
3,1±0,8 |
0,4±0.2 |
2,9 ±1,1 |
0,8±0,3* |
| Лечение |
10 |
2,1±0,8 |
0,1±1,1 |
2,3±0,7 |
1,2±0,5 |
| Сумма баллов |
|
15,8±1,0 |
2,7±0,5*# |
14,1±1,2 |
5,6±0,4*# |
* В границах доверительного интервала, равного 95 %, внутригрупповые различия показателей относительно исходного уровня статистически значимы (p < 0,05).
# В границах доверительного интервала, равного 95 %, межгрупповые различия показателей статистически значимы (p < 0,05).
Выводы
- Рецидив МС связан с гипергидрозом, так как на фоне применения эффективного антимикотика обязательное назначение препаратов «Уродерм» и «Формагель»® для устранения явления гипергидроза позволило добиться высокой эффективности комплексной терапии заболевания (97 %) в отличие от контрольной группы пациентов, не получавших терапию по поводу гипергидроза (рецидив заболевания составил 51,4 %).
- Установлена высокая зависимость заболеваемости МС в сочетании с гипергидрозом от возраста. В молодой возрастной группе она выше (40 %), чем в возрасте старше 55 лет (21,5 %, р < 0,05).
- Применение препаратов «Уродерм» и «Формагель»® оказывает положительное влияние на качество жизни пациентов с МС в сочетании с гипергидрозом.
- Препараты «Уродерм» и «Формагель»® обладают высокими потребительскими характеристиками и хорошо переносятся пациентами.
- «Сертамикол»® может быть препаратом первой линии в терапии МС.
- Полученные данные свидетельствуют о необходимости проведения терапии МС препаратами «Сертамикол»®, «Уродерм», «Формагель»® в течение месяца. Выбор срока лечения обусловлен рекомендациями инструкции по использованию препаратов и данными анамнеза (высокая частота рецидивов после предшествующей терапии).
- Для профилактики рецидивов МС необходимо применять препараты «Уродерм» и «Формагель»® до 3 месяцев и более.
Литература
- Климко Н.Н., Козлова Я.И., Хостелиди С.Н. и др. Распространенность тяжелых и хронических микотических заболеваний в Российской Федерации по модели LIFE PROGRAM // Проблемы медицинской микологии. 2014. Т. 16. № 1. С. 3–8.
- Shaw J.W., Joish V.N., Coons S.L. Onychomycosis: health-related quality of life considerations // Pharmacoeconomics. 2002. Vol. 20. Pp. 23–36.
- Сергеев Ю.В., Бунин В.М., Сергеев А.Ю. и др. Поликлинические микозы // Кремлёвск. мед. 2010. № 5. С. 24–29.
- Соколова Т.В., Малярчук Т.А. Многоцентровое исследование проблемы микозов стоп в РФ. Причины неэффективности и стратегия объективизации оценки лечения топическими антимикотиками // Иммунопатология, аллергология и инфектология. 2014. № 2. С. 66–78.
- Захарченко Н.В., Пестерев П.Н., Климов В.В., Денисов А.А. Опыт обследования и лечения микозов стоп и онихомикозов у военнослужащих // Сибирский медицинский журнал. 2007. № 3. С. 100–105.
- Самцов А.В. Новое средство профилактики микозов стоп у военнослужащих // Военно-медицинский журнал. 2007. Т. 328. № 8.
- Разнатовский К.И., Родионов А.Н., Котрехова Л.П. Дерматомикозы: руководство для врачей. С.-Пб., 2003. 184 с.
- Потекаев Н.Н., Корсунская И.М., Серов Н.Д. Микотическая инфекция в России: заболеваемость, клинические характеристики, опыт терапии отечественными антимикотиками // Клиническая дерматология и венерология. 2006. № 3. С. 92–95.
- Котрехова Л.П. Диагностика и рациональная терапия дерматозов сочетанной этиологии. Consilium medicum (приложение «Дерматология»). 2010. № 4. С. 6–11.
- Клиническая дерматовенерология. Руководство для врачей / под ред. акад. РАМН Ю.К. Скрипкина, проф. Ю.С. Бутова. М.: «ГЭОТАР-Медиа». 2009. Т. 1. 720 с.
- Сергеев А.Ю. Школа миколога «Курс-семинар». М.: Национальная академия микологии, 2016. 45 с.
- Перламутров Ю.Н., Ольховская К.Б. Микозы стоп, современные аспекты клинико-эпидемиологических характеристик и лечение // Consilium medicum (приложение «Дерматология»). 2012. № 2. С. 22–26.
- Котрехова Л.П. Нафтизина гидрохлорид в терапии микоза стоп, осложнённого бактериальной инфекцией и протекающего с выраженной воспалительной реакцией. Вестник дерматологии и венерологии. 2015. № 3. С. 153–160.
- Матушевская Е.В., Свирещевская Е.В. Топические формы сертаконазола в терапии грибковых заболеваний гладкой кожи // Вестник дерматологии и венерологии. 2001. № 3. С. 12–13.
- Потекаев Н.Н., Корсунская И.М., Серов Н.Д. Микотическая инфекция в России: заболеваемость, клинические характеристики, опыт терапии отечественными антимикотиками // Клин. дерматология и венерология. 2006. № 3. С. 92–95.
- Сергеев А.Ю., Сергеев Ю.В. Грибковые инфекции: Руководство для врачей. М.: ООО «Бином-пресс», 2003. 440 с.
- Альбанова В.И. Применение мази с мочевиной 30% в дерматологической практике // Альманах «Ретиноиды». М.: ЗАО «Ретиноиды», 2009. Вып. 29. С. 83–87.
- Ключарева С.В., Гузев К.С., Ноздрин В.И. Актуальные тенденции в лечении ладонно-подошвенного псориаза и приобретённых ограниченных форм кератодермии // Клиническая дерматология и венерология. 2017. № 6. С. 63–69.
- Альбанова В.И. Проблема повышенной потливости и пути её решения // Альманах «Ретиноиды». М.: ЗАО «Ретиноиды», 2007. Вып. 27. С. 3–10.
















Не забудьте вступить в наши группы в социальных сетях!